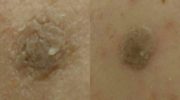
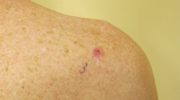
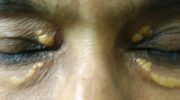
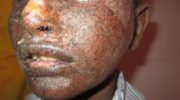
Нейродермит (атопическая экзема или атопический дерматит) особенно часто встречается у детей. Но взрослые также борются с данным заболеванием кожи.
Нейродермит не опасен — но он может существенно повлиять на качество жизни человека.
Что такое нейродермит?
Нейродермит приводит к постоянным или повторяющимся воспалительным реакциям на коже. Типичными симптомами являются чешуйчатые, сухие и очень зудящие участки на коже.
Нейродермит является одним из атопических заболеваний. Врачи говорят об атопии, когда люди имеют определенные реакции гиперчувствительности. Эти люди более склонны к экземе, аллергической астме или крапивнице, чем другие.
Другие названия нейродермита:
- атопическая экзема;
- атопический дерматит;
- синдром атопической экземы;
- эндогенная экзема;
- конституциональная экзема;
- АтД.
Термин нейродермит датируется с 19 века. В то время исследователи предполагали, что к заболеванию приводит воспаление нерва.
- Является ли нейродермит заразным?
- Как часто возникает нейродермит?
- Типичные симптомы нейродермита
- Различные симптомы в течение жизни
- Причины возникновения
- Нарушение кожного барьера
- Сверхреакция иммунной системы
- Другие факторы способствующие развитию нейродермита
- Диагностика
- Дальнейшие исследования: аллергопробы и проч. методы
- Лечение нейродермита
- Местная терапия: Внешнее лечение во время острого рецидива
- Глюкокортикостероиды (кортикостероиды)
- Ингибиторы кальциневрина
- Системная терапия: пероральные препараты
- Можно ли предотвратить нейродермит?
- Прогноз и течение
Является ли нейродермит заразным?
Некоторые люди боятся заразиться нейродермитом. Этот страх необоснован: экзема не заразна и не передается другим.
Как часто возникает нейродермит?
Нейродермит является одним из наиболее распространенных заболеваний кожи. Особенно болеют дети школьных и дошкольных возрастов. В развитых странах у около 15 из 100 детей дошкольного возраста имеется, по крайней мере временной нейродермит.
У большинства детей и подростков симптомы проходят через несколько лет сами по себе, поэтому они, как взрослые, лишены жалоб.
В зрелом возрасте атопический дерматит встречается реже: в России примерно от 1 до 3 из 100 взрослых страдают нейродермитом.
Большинство из них уже жаловались на заболевание в детстве.
Все больше и больше людей страдают нейродермитом
Исследования показывают, что количество случаев атопического дерматита значительно возросло за последние десятилетия. Причины такого развития пока неясны. Возможная причина такого резкого роста: гигиенические условия.
Возможно также, что болезни в целом уделяется больше внимания и, следовательно, чаще диагностируется.
Типичные симптомы нейродермита
Фото начальной стадии заболевания.Типичными симптомами нейродермита являются:
- сухая, красная, грубая кожа;
- перхоть на голове;
- узелки на коже;
- сильный зуд.
Степень выраженности симптомов нейродермита (атопической экземы) и то, какие участки тела будут страдать, могут значительно различаться. Кроме того, внешний вид меняется в течение жизни.
Кожа с нейродермитом более сухая чем нормальная кожа. Она может хранить меньше влаги. Кроме того, у нее отсутствуют определенные жировые отложения. Со временем она становится все более грубой, потрескавшейся и шелушащейся.
В большинстве случаев экзема протекает всплесками: иногда симптомы сильнее, иногда слабее, а иногда регрессируют. Некоторые больные нейродермитом имеют постоянные жалобы, у других спорадические (проявляющийся от случая к случаю).
Расчесывания усиливает признаки
Мучительный зуд является для большинства особенно тревожным симптомов. Зуд может влиять на качество жизни так же, как хроническая боль.
Те, кто поддается зуду и чешутся, могут усилить атопический дерматит. Микробы могут легко проникать в поцарапанные участки кожи и распространяться там.
Различные симптомы в течение жизни
Появление нейродермита зависит, в частности, от возраста:
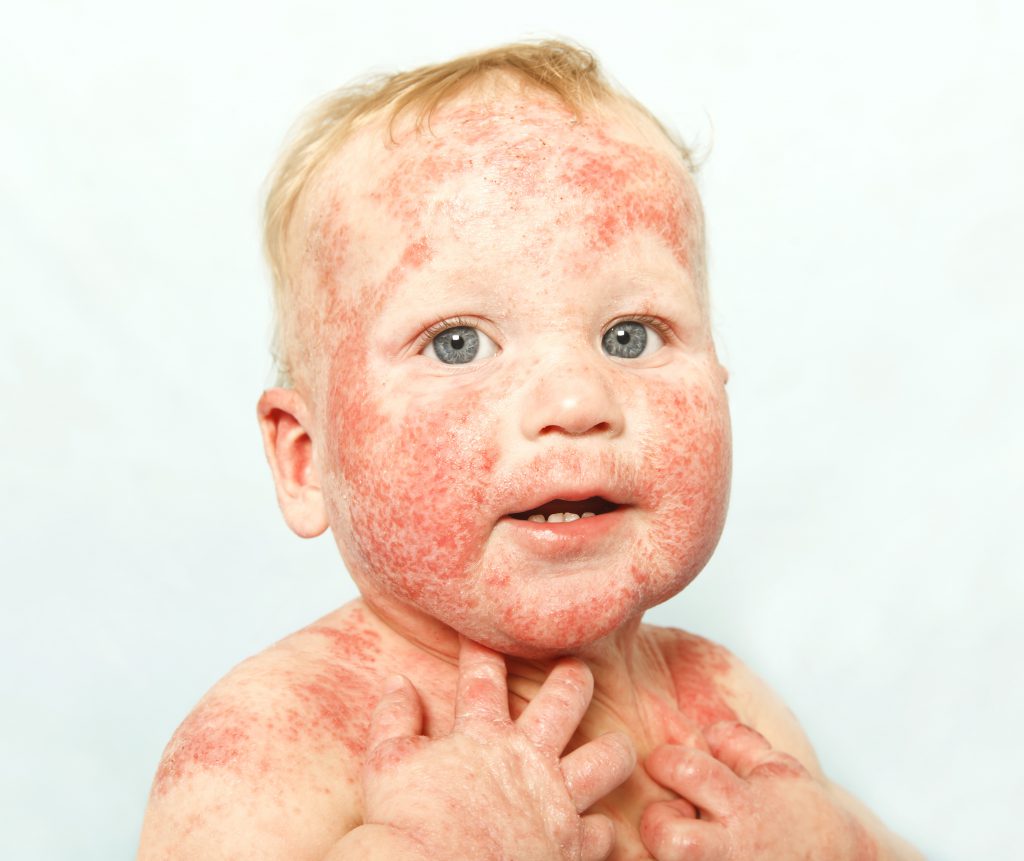
- Младенцы: Нейродермит часто встречается в младенчестве, у них диагностируется так называемый молочный струп. Название происходит от изменений на коже напоминающих подгоревшее молоко. Молочный струп не имеет ничего общего с непереносимостью лактозы (часто называемой аллергией на молочные продукты). Симптомы нейродермита у младенцев проявляются в виде желтовато-белой корки в сочетании с воспалительными кожными реакциями в носу, и могут распространиться на большие участки кожи. В большинстве случаев у младенцев поражаются внешние стороны (разгибающие стороны) рук и ног, кожи головы и лица (особенно лоб и щеки). Часто на пораженных участках кожи колонизируются вирусы и бактерии.
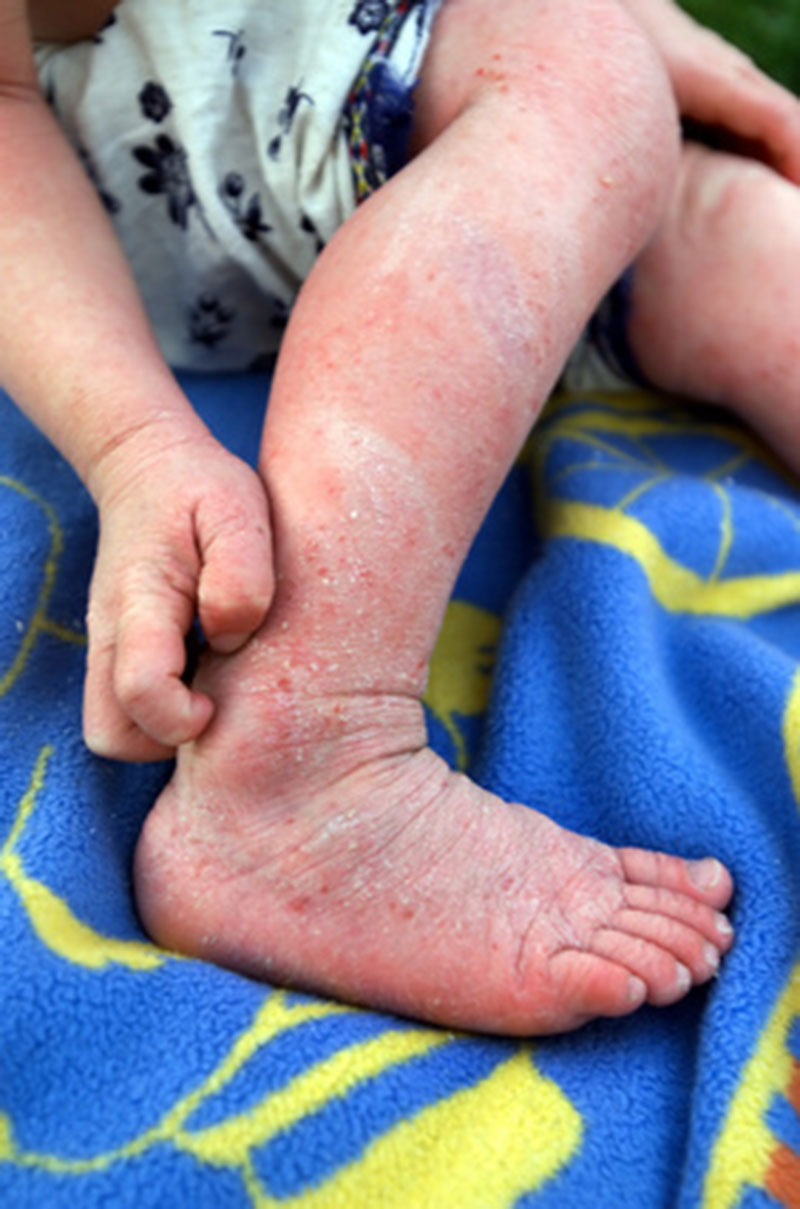
- Дети и подростки: С детства и до подросткового возраста для нейродермита характерны поражения в сгибающих участках тела. Изменения на коже появляются, прежде всего, в сгибающихся складках суставов, например, в впадинах колен и локтей. Часто поражаются также руки, шея, голова и лицо, но редко. В отличие от младенцев, у детей и подростков с нейродермитом кожа сухая и более подвержена перхоти. С возрастом кожа становится все более огрубевшей, сухой и утолщенной. Это изменение называется лихенизацией (лихенификацией).
- Взрослые: Нейродермит у взрослых проявляется в основном при обширном воспалении на сгибательных поверхностях конечностей. Воспалительные участки также можно увидеть на лице, шее и руках. Особая форма атопического дерматита чаще встречается у взрослых: так называемая пруриго (почесуха). Типичными симптомами являются узелки, которые появляются по всему телу и очень чешутся.
Причины возникновения
Точные причины нейродермита (атопической экземы) неизвестны. Эксперты полагают, что заболевание вызывает наследственная восприимчивость в сочетании с различными другими факторами.
Одно можно сказать наверняка: Важную роль играет наследственная предрасположенность. Если у родственников имеется нейродермит, это повышает риск его развития в кругу семьи. Это особенно касается матери и отца. Несколько примеров:
- Если у обоих родителей нейродермит, у ребенка также развивается атопическая экзема, сенная лихорадка или аллергическая астма с вероятностью от 60 до 80 процентов.
- У однояйцевых близнецов в 75 процентах случаев поражаются оба ребенка.
- У двухяйцевых близнецов только в 23 процентах случаев заболевают оба ребенка.
Нарушение кожного барьера
Кожа — это орган чувства, который выполняет несколько функций. С одной стороны, он защищает организм от внешних воздействий. С другой стороны, он регулирует, помимо прочего, температуру, потоотделение и кровообращение.
При атопическом дерматите нарушается естественная барьерная функция кожи. Постоянное воспаление облегчает проникновение патогенных микроорганизмов и раздражителей. Это в свою очередь приводит к дальнейшему повреждению и воспалению.
Одним из факторов, ответственных за нарушение основного барьера при нейродермите, является мутация гена, которая тормозит выработку определенного белка — филагрина.
Филагрин вносит существенный вклад в создание защитного барьера кожи. Дефицит филагрина изменяет состав липидов кожи. Кожа становится сухой и более восприимчивой к заболеваниям.
Если добавить другие факторы, такие как частое мытье с мылом, это может дополнительно повысить восприимчивость.
Сверхреакция иммунной системы
При повреждении кожи инородные вещества (аллергены) могут проникнуть особенно легко. Это повышает вероятность того, что иммунная система станет более чувствительной к этим аллергенам и будет способствовать развитию аллергической формы нейродермита.
Если иммунная система классифицирует аллерген как опасный, то он образует антитела. Важным защитным веществом является иммуноглобулин Е (IgE). При взаимодействии с различными веществами-носителями иммунной системы, цитокинами, IgE борется с аллергенами и вступает в реакцию с воспалительной защитной реакцией кожи.
Различные лейкоциты (особенно Т-лимфоциты) поддерживают воспалительную реакцию.
По оценкам, от 3 до 4 из 10 больных нейродерматитом страдают от такой аллергической формы атопического дерматита. Их иммунная система реагирует на такие аллергены, как пыльца, молоко, орехи, яйца, рыба. Антитела, которые формирует иммунная система против этих веществ, могут быть обнаружены врачом в крови.
Другие факторы способствующие развитию нейродермита
Помимо аллергенов существуют и другие факторы, способствующие развитию нейродермита. К ним относятся, например:
- контакт с грубыми тканями, например, с грубой шерстью;
- сигаретный дым;
- инфекции;
- некоторые продукты питания;
- экстремальные климатические условия (например, холод, жара).
Психологический стресс также может усилить нейродермит.
Диагностика
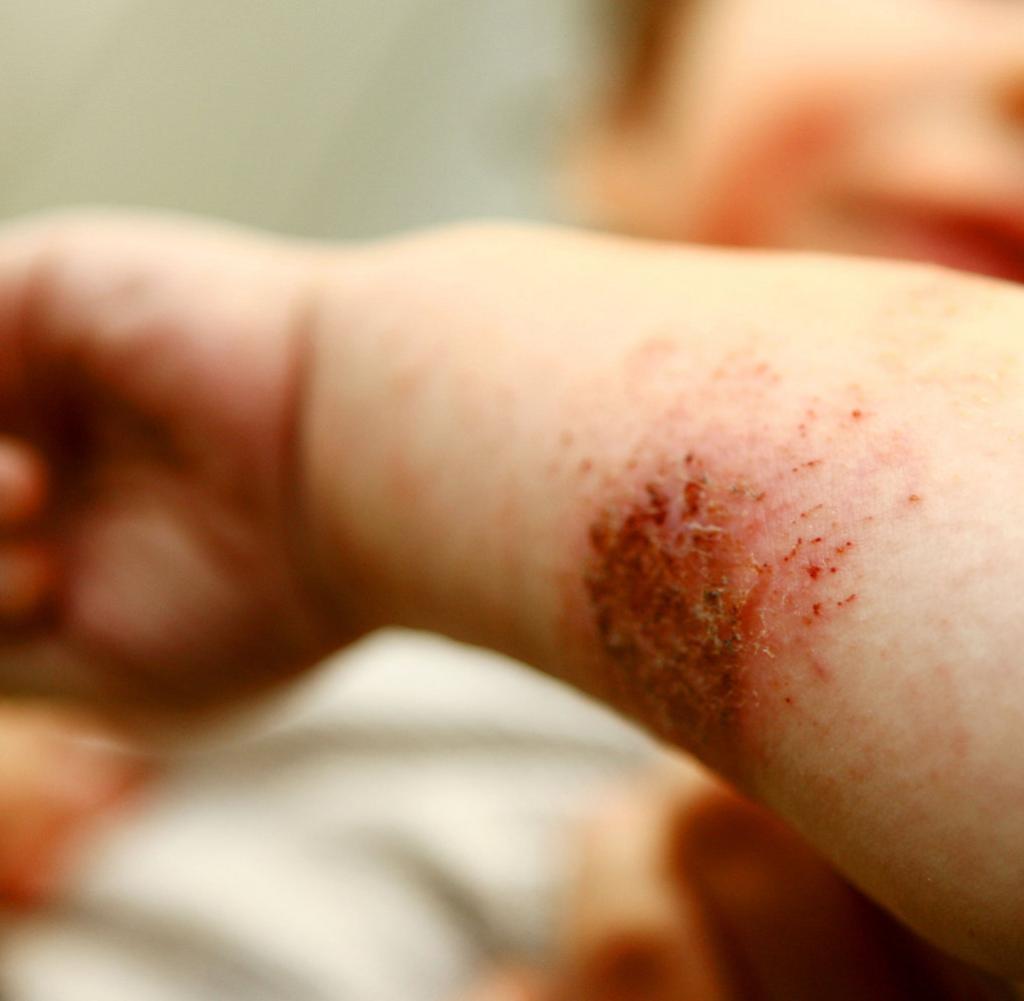
Массивный зуд и типичные, повторяющиеся изменения кожи уже дают дерматологу первые признаки того, что это может быть нейродермит (атопическая экзема, атопический дерматит).
Постановке диагноза могут способствовать определенные физические характеристики: люди с нейродермитом, например, чаще имеют темные круги под глазами (появляются после сна), более глубокие линии ладоней (ихтиоз рук) или двойную складку на нижнем веке (так называемая складка Денни-Моргана).
В разговоре врач задаст несколько вопросов по истории болезни, например:
- Когда начались жалобы?
- Страдают ли ваши родственники экземой?
- Есть ли аллергия на определенные вещества?
- Существуют ли триггеры, которые усиливают симптомы (например, стресс, питание)?
Впоследствии врач физически осмотрит пациента и внимательно изучит всю кожу.
Важно, чтобы он исключил другие заболевания, связанные с похожими симптомами. К ним относятся, например, псориаз или контактный дерматит.
При необходимости врач возьмет образец ткани для исследования (биопсия).
Дальнейшие исследования: аллергопробы и проч. методы
У многих больных нейродермитом иммунная система реагирует на определенные вещества защитной реакцией. Для выявления такой аллергической формы нейродермита врач может дополнительно назначить проведение различных обследований:
- Аллергологические пробы (кожные тесты на аллергию): Различные кожные пробы также могут выявить, насколько человек чувствителен к определенным инородным веществам. Это могут быть, например, пыльца, пылевые клещи, пища или шерсть животных.
- Лабораторные исследования: Анализ крови позволяет врачу определить, содержит ли кровь антитела (иммуноглобулины), которые вызывают воспалительную реакцию кожи. Например, концентрация иммуноглобулина Е у людей с нейродерматитом может быть повышена.
- Провокационный тест: Если исследования показали, что иммунная система на самом деле гиперчувствительна, это ничего не говорит о том, действительно ли это влияет на нейродермит и в какой степени. Провокационный тест может дать определенную информацию: например, пациент употребляет определенную аллергическую пищу. Затем врач наблюдает, реагирует ли на это кожа.
- Элиминационная диета: Пациент сознательно воздерживается от употребления некоторых продуктов питания в течение некоторого времени. Если симптомы улучшаются, это указывает на то, что возникновению приступов нейродермита способствует пищевая непереносимость.
Лечение нейродермита
Нейродермит часто требует длительного лечения. Точный характер терапии всегда зависит от конкретного случая.
Основная терапия: уход за телом.
Кожа особенно чувствительна к нейродермиту. Целью базовой терапии является обеспечение кожи достаточным количеством влаги.
Особенно важен тщательный и регулярный уход за кожей с помощью увлажняющих средств.
Советы по базовой терапии:
- Для сухой кожи используйте увлажняющие мази, например, с мочевиной.
- Если кожа менее сухая, можно прибегнуть к водомасляным эмульсиям.
- Для очищения кожи рекомендуется использовать для душа гели с маслами.
- Не используйте мыло или дезинфицирующие средства.
- Избегайте слишком частого контакта с водой.
Местная терапия: Внешнее лечение во время острого рецидива
В случае легкого или умеренного нейродермита, чтобы улучшить симптомы, как правило, в дополнение к базовой терапии достаточно внешнего лечения.
В этом важную роль играют две группы активных веществ:
- Глюкокортикостероиды (препараты, содержащие кортизон), которые подавляют избыточный иммунный ответ организма;
- Ингибиторы кальциневрина, которые влияют на лейкоциты, участвующие в воспалении.
Глюкокортикостероиды (кортикостероиды)
Для краткосрочного эффекта мазь с кортизоном является очень эффективным средством. Кортизон сдерживает воспаление и снимает зуд. В случае нейродермита на лице и чувствительных участках кожи, таких как шея, следует применять только слабую кортизоновую мазь — и только в течение небольшого времени (5-10 дней).
Кортизонные мази не подходят для длительного лечения нейродермита. Важно не использовать препараты слишком долго и не использовать его в больших дозах.
Кортизон приводит к тому, что кожа становится тоньше и чувствительнее (так называемая атрофия). Тем не менее, исследования показали, что нет доказательств того, что этот эффект является постоянным, если только кортизон принимался слишком долго, слишком часто или в слишком высоких дозах.
Другие побочные эффекты, вызванные длительным лечением кортизоном:
- телеангиэктазия (мелкие расширенные вены на коже);
- кожные инфекции;
- периоральный дерматит, воспаление кожи лица;
- розацеа;
- растяжки на коже;
- контактная аллергия.
Также может случиться, что кортизон не будет работать так хорошо после длительного периода использования.
Ингибиторы кальциневрина
Если препараты кортизона не помогли в достаточной степени или о них не может быть и речи, врач может прописать ингибиторы кальциневрина, такие как Пимекролимус или Такролимус.
Активные вещества этих препаратов влияют на иммунную реакцию организма. Они предотвращают высвобождение определенных веществ-посредников (цитокинов) в кожу, вследствие этого воспалительная реакция проходит быстрее.
Ингибиторы кальциневрина доступны в виде мазей или кремов.
В отличие от кортизона, активные компоненты Пимекролимуса или Такролимуса подходят для длительного лечения нейродермита. Их также можно наносить на чувствительные участки кожи: лица, шеи или половых органов.
Если врач прописал мази или кремы с ингибиторами кальциневрина, лучше всего применять их сразу, как только вы заметите первые симптомы атопической экземы. Это относится и к тем случаям, когда вы заметили признаки рецидива.
Таким образом, вы можете перехватывать рецидивы заболеваний или способствовать ослаблению рецидивов.
Возможные побочные эффекты ингибиторов кальциневрина:
- зуд;
- жжение/ощущение жара на коже;
- эритема.
Эти побочные эффекты обычно проходят в течение первых нескольких дней после начала лечения.
Ингибиторы кальциневрина детям в возрасте до двух лет назначают в отдельных случаях.
Системная терапия: пероральные препараты
Иногда мазей или кремов недостаточно, чтобы в достаточной степени облегчить симптомы нейродермита. В этом случаи врач рассмотрит вопрос о внутреннем (системном) лечении. Это означает, что пациент будет принимать лекарства, которые воздействуют на весь организм.
Обычно используемые препараты для внутренней терапии:
- Препараты кортизона (глюкокортикоиды): они в основном используются в случае острого эпизода временной шоковой терапии.
- Циклоспорин А: Препарат ингибирует избыточный иммунный ответ и подходит для длительного лечения атопического дерматита.
- Антигистаминные препараты (противоаллергические средства): В случае сильного зуда доктор может порекомендовать антигистаминные препараты в дополнение к другим лекарствам.
- Антимикробные агенты: В некоторых случаях может потребоваться лечение внутреннего антимикробного нейродермита, а именно, когда грибки или бактерии колонизируют уже поврежденную кожу. Какой препарат выберет врач, зависит от того, какие микроорганизмы в нем участвуют: противогрибковые препараты против грибков, антибиотики против бактерий.
Можно ли предотвратить нейродермит?
Вы вряд ли сможете предотвратить нейродермит.
Специалисты рекомендуют грудное вскармливание ребенка в течение первых четырех-шести месяцев жизни без добавления инородных белков (например, коровьего молока).
Это может снизить частоту и тяжесть нейродермита у детей младшего возраста.
Продукты питания, содержащие пробиотические бактерии, могут оказывать защитное действие. Однако это еще не доказано.
Прогноз и течение
Нейродермит у каждого пострадавшего протекает по-разному. Отдельные рецидивы могут быть различны по длительности и тяжести. У многих младенцев и детей нейродермит со временем проходит само по себе, особенно если они были младше одного года в начале заболевания.
Даже если симптомы лишь слегка выражены: Нейродермит может значительно ухудшить качество жизни и быть связан с высокой эмоциональной нагрузкой.
Некоторые люди — ошибочно — боятся заразиться и отталкивают от себя страдающих нейродермитом. Это психологическое напряжение может привести к другим жалобам, таким как депрессия.
С помощью ранней и интенсивной терапии можно положительно влиять на течение нейродермита. Полностью излечить атопическую экзему пока не представляется возможным.
Однако сегодня многие пациенты могут вести нормальный образ жизни благодаря современным методам терапии.