Что такое лейшманиоз?
Лейшманиоз является инфекционным заболеванием, вызываемым простейшими паразитами рода Leishmania. Простейшие — это микроскопические одноклеточные организмы. Паразиты, вызывающие заболевание, передаются людям через укусы определенных видов зараженных песчаных мух. У людей эти паразиты вызывают три основные формы инфекции: кожный лейшманиоз, лейшманиоз слизистой оболочки и висцеральный лейшманиоз. В каждой из этих форм инфекция варьируется от отсутствия симптомов (бессимптомная инфекция) до серьезных, даже опасных для жизни осложнений. Лишь небольшого процента людей, зараженных паразитами развивается болезнь.
Лейшманиоз широко классифицируется на основании его расположения в западном или восточном полушариях. В Западном полушарии заболевание известно как лейшманиоз Нового Света и встречается в некоторых районах Мексики, Центральной Америки и Южной Америки. В Восточном полушарии болезнь известна как лейшманиоз Старого Света и встречается в некоторых частях Азии, на Ближнем Востоке, в южной Европе (особенно в районе Средиземноморья), в Северной Африке и в тропических регионах Африки. Лейшманиоз Нового и Старого Света вызваны разными видами Leishmania.
Признаки и симптомы
Лейшманиоз может поражать людей по-разному. У некоторых тихая инфекция, и у них нет никаких признаков или симптомов. У других людей развивается легкая или умеренная болезнь, но у некоторых развивается тяжелая инфекция, которая может привести к необратимому повреждению и потенциально опасным для жизни осложнениям.
Острый лейшманиоз.
Это самая распространенная форма лейшманиоза. Симптомы могут начаться в течение недель или месяцев после укуса зараженной песчаной мухой. У пострадавших людей могут развиться одна или несколько язв (поражений кожи), особенно на открытых участках тела, таких как лицо, уши, руки и ноги. Повреждения образуются на месте укуса.
Повреждения могут представлять собой папулы (выпуклости) или узелки (твердые, выпуклые выпуклости), бляшки (расправленные, выпуклые очаги) или язвы (открытые, эродированные участки). Повреждения кожи могут изменяться в размере, становиться меньше, но часто увеличиваются и не заживают.
Раны могут быть влажными, а из них вытекать жидкость (например, гной) или могут быть сухими, покрытые корочкой, и, как правило, безболезненными. У больных могут развиться поражения, которые ограничены одной областью тела, и которые могут медленно заживать самостоятельно в течение 6-18 месяцев. Поражения, однако, обычно оставляют заметные шрамы. Иногда у больных также наблюдается припухлость соседних лимфатических узлов (лимфаденопатия).
— Диффузный кожный лейшманиоз.
Эта очень редкая форма характеризуется начальным поражением кожи, которое распространяется на различные участки тела. Люди часто имеют плохо функционирующую иммунную систему, что делает их восприимчивыми к широко распространенному поражению кожи, предрасполагает к плохому ответу на лечение и позволяет инфекции длиться бесконечно. Пострадавшие люди могут иметь несколько бляшек, язв и узелков по всему телу. Диффузный кожный лейшманиоз прогрессирует медленно, но является хроническим состоянием, которое обычно повторяется после лечения, даже если лечение, по-видимому, было первоначально эффективным.
— Рецидивирующий лейшманиоз.
Этот термин используется для определения рецидива поражения кожи спустя годы после заживления первоначального поражения. Рецидивирующий лейшманиоз часто развивается на лице, особенно на щеках, с новой язвой или папулой, образующейся над или около шрама старого поражения. Иногда это поражение может постепенно увеличиваться.
Лейшманиоз слизистой оболочки.
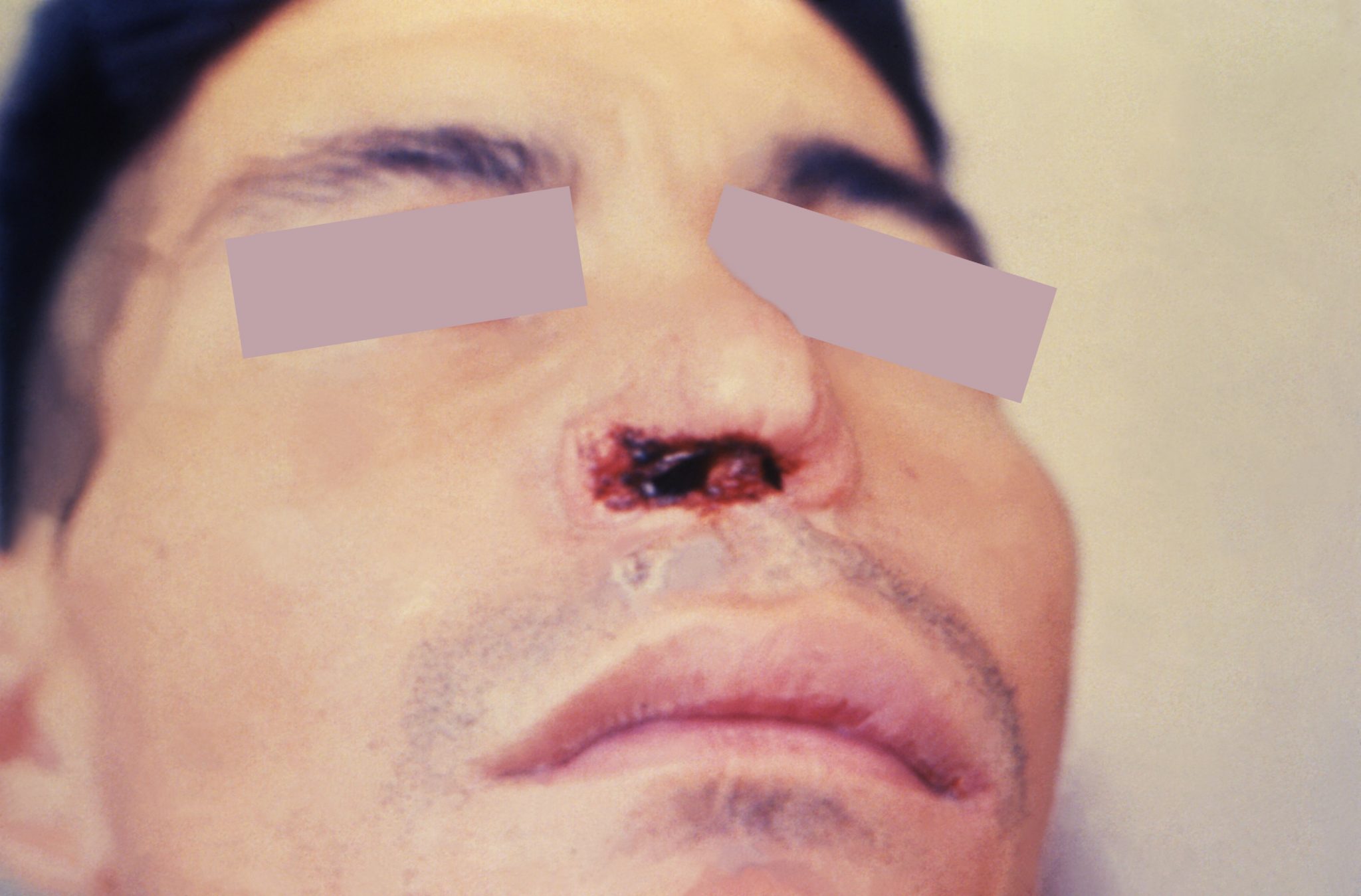
Паразиты могут распространяться от первоначального поражения кожи через кровоток в другие отдаленные места, такие как слизистые оболочки носа, рта и горла. У лиц, страдающих лейшманиозом слизистой оболочки, как правило, имелось поражение кожи, которое заживало само по себе или при лечении, зачастую приводя к поражению слизистой оболочки спустя несколько лет, а иногда и десятилетий.
Первыми признаками заболевания могут быть стойкое заложенность в носу или кровотечение из носа. Со временем может развиться воспаление и частичное или полное разрушение слизистых оболочек рта, носа и горла. При отсутствии лечения лейшманиоз слизистой оболочки может привести к обезображиванию и образованию рубцов на носу и во рту. В результате этого повреждения может возникнуть заложенность носа и кровотечение. Осложнения могут трудно поддаваться лечению и постепенно ухудшаться.
Лейшманиоз слизистой оболочки может развиться у людей, которых изначально не лечили от кожного лейшманиоза. Известные факторы риска развития заболеваний слизистой оболочки включают: заражение определенными видами паразитов, часто встречающимися в Южной Америке; многочисленные, крупные, длительные поражения кожи головы или шеи; подавленная иммунная система; или инфекция, приобретенная в Боливии.
Висцеральный лейшманиоз.
Эта форма лейшманиоза, обычно самая тяжелая с клинической точки зрения, также развивается, если некоторые виды паразитов покидают кожу, попадают в кровоток и достигают внутренних органов, включая селезенку, печень и костный мозг. Клинические признаки варьируются от бессимптомной инфекции до легкого заболевания, которое проходит само по себе, до тяжелой, угрожающей жизни инфекции. Если симптомы развиваются и полноценное заболевание не лечится, висцеральный лейшманиоз обычно заканчивается летальным исходом.
У пострадавших могут развиться повторные приступы лихорадки, слабости, непреднамеренной потери веса или даже серьезного истощения организма (кахексия), значительное увеличение селезенки и печени и панцитопения (низкие уровни трех основных типов клеток крови (эритроциты, лейкоциты и тромбоциты)). Низкий уровень эритроцитов называется анемией и может вызвать усталость, бледность кожи, одышку, головокружение и учащенное или нерегулярное сердцебиение. Пострадавшие люди часто становятся все хуже в течение недель или месяцев.
Висцеральный лейшманиоз в Индии также называют кала-азар. Кала-азар обычно относится к тяжелым, хроническим случаям заболевания. Множество дополнительных названий можно использовать для висцерального лейшманиоза, включая лихорадку Дум-дум, лихорадку Бурдван, болезнь Сиркари и болезнь Сахиба.
— Посткалаазарный кожный лейшманиоз.
Эта форма инфекции встречается у людей, которые имеют или имели висцеральный лейшманиоз. Она наиболее распространена в Африке и Индии. В Африке (например, в Судане) заболевание присутствует или отмечается вскоре после постановки диагноза и лечения висцерального лейшманиоза. У людей может появиться повышенная сыпь на лице, ягодицах, руках и ногах. Эти поражения заживают самостоятельно со временем или после лечения висцеральной инфекции.
В Индии посткалаазарный кожный лейшманиоз развивается через несколько лет после лечения висцерального лейшманиоза. У людей часто развиваются множественные, плоские обесцвеченные участки кожи (макулы). В конечном итоге эти поражения превращаются в бляшки или узелки на лице и туловище. В Индии эта форма требует интенсивного лечения.
— Коинфекция ВИЧ с лейшманиозом.
Некоторые люди заражаются как вирусом иммунодефицита человека (ВИЧ), так и лейшманиозом. У этих людей повышается вероятность развития тяжелых, угрожающих жизни осложнений и смерти. У них могут развиться осложнения, которые обычно не наблюдаются у здоровых людей с лейшманиозом, включая поражение желудочно-кишечного тракта и других атипичных участков. Из-за иммунодефицита, связанного с ВИЧ, лечение может быть неэффективным, а частота рецидивов высока даже после явно эффективного лечения.
Причины и факторы риска

Лейшманиальные инфекции вызваны 20 различными видами паразитов Leishmania. Паразиты — это микроскопические организмы, которые живут в другом организме (называемом хозяином, например человеком) и выживают, принимая питательные вещества за счет хозяина. Leishmania передается людям или животным через укус зараженной песчаной мухи. Песчаные мухи заражаются при укуси и сосании крови зараженных людей или животных, особенно собак. Песчаные мухи очень маленькие и не шумят. Иногда их укусы могут быть болезненными; чаще всего укусы безболезненны и остаются незамеченными. Песчаные мухи наиболее активны от заката до рассвета.
Песчаные мухи могут укусить и заразить любого человека любого возраста в районах, где обнаружен лейшманиоз. Заболевание гораздо чаще встречается в сельской местности, чем в городах. Существует несколько факторов риска лейшманиоза, включая социально-экономический статус (заболевание характерно для некоторых из самых бедных районов на земле), недоедание и плохое жилье, и есть некоторые свидетельства генетической предрасположенности. Дополнительные факторы риска для окружающей среды включают в себя вырубку лесов, добычу полезных ископаемых, строительство зданий, изменение или создание новых ирригационных схем и другие аспекты урбанизации, которые могут привести к усилению воздействия песчаных мух и, как следствие, к заражению лейшманиозом. Миграционные паттерны (перемещения больших групп людей, подверженных лейшманиозу) могут привести к увеличению числа инфицированных людей.
Затронутые группы населения
Лейшманиоз редко встречается в России. Большинство людей из России, которые заражаются, делают это в поездах или живут в регионах, где распространено заболевание.
Точное количество людей, у которых в мире ежегодно развивается лейшманиоз, неизвестно. По оценкам при кожном лейшманиозе число новых клинически очевидных случаев ежегодно составляет от 700 000 до 1,2 миллиона человек во всем мире. Для висцерального лейшманиоза это число составляет от 200 000 до 400 000 случаев. Более 90% людей, у которых развивается висцеральный лейшманиоз, живут в бедных сельских районах Бангладеша, Эфиопии, Индии, Непала, Южного Судана и Бразилии. Кожный лейшманиоз распространен гораздо чаще, особенно в Южной и Центральной Америке, на Ближнем Востоке и в Центральной Азии.
Диагностика
Диагноз лейшманиоза основывается на характерных симптомах и признаках, подробной истории болезни, тщательной клинической оценке и разнообразных специализированных тестах. Подробная история болезни включает в себя информацию о том, ездил ли человек в районы, где распространено заболевание. Например, кожный лейшманиоз всегда следует рассматривать при незаживающих или прогрессирующих поражениях кожи у человека, который путешествовал или жил в районе, где обнаружен лейшманиоз.
Клиническое тестирование и обследование.
Врачи берут образцы зараженной ткани для изучения. Они могут взять образцы биопсии или скребков с поражений кожи при подозрении на кожный лейшманиоз или с костного мозга (материал, обнаруженный в костях тела) при подозрении на висцеральный лейшманиоз. Эти образцы направляются в лаборатории, где их различными способами обследуют на наличие паразитов Leishmania.
Для выявления антител против паразитов Leishmania могут быть проведены анализы крови. Антитела представляют собой специализированные белки, созданные иммунной системой в ответ на чужеродные или вторгающиеся в организм патогены. Врачи с готовностью находят антитела против паразитов Leishmania в крови людей с висцеральным лейшманиозом. Тем не менее, иногда тест может быть отрицательным, даже если у человека есть заболевание. Анализы крови на антитела не часто полезны для людей с кожными или слизистыми формами лейшманиоза.
Стандартные методы лечения
Лейшманиоз является излечимым и излечимым заболеванием. Конкретные процедуры и терапевтические вмешательства могут варьироваться в зависимости от многочисленных факторов, таких как форма заболевания (кожные, слизистые, висцеральные); наличие или отсутствие определенных симптомов; географическое местоположение, где человек был заражен; конкретные виды Leishmania участвующие в процессе; возраст человека и общее состояние здоровья.
Решения, касающиеся использования конкретных схем приема лекарств и/или других методов лечения, должны приниматься врачами, имеющими опыт лечения лейшманиоза, в консультации с пациентом на основании специфики его случая. Следует тщательно обсудить потенциальные преимущества и риски лечения (включая побочные эффекты), предпочтения пациента, возможность образования рубцов при кожной инфекции и другие соответствующие вопросы. Например, пациенты должны быть четко проинформированы о том, что начальное лечение может быть продлено, что может потребоваться более одного курса лечения, и, учитывая склонность к рецидиву во всех формах этой инфекции, что после лечения необходимо дополнительное наблюдение в течение 6-12 месяцев, прежде чем считать, что человек успешно излечился.
По данным центра по контролю и профилактике заболеваний (CDC), людям с кожным лейшманиозом может потребоваться или не потребоваться специальное лечение, в то время как все симптоматические, клинически выраженные случаи висцерального лейшманиоза и лейшманиоза слизистой оболочки требуют лечения. Конкретные люди или группы, такие как маленькие дети, беременные женщины, женщины, которые кормят грудью, люди с плохо функционирующей иммунной системой или люди с другими заболеваниями, могут нуждаться в других лекарствах или различных режимах дозировки.
Кожный лейшманиоз может заживать сам по себе, хотя заживление может занять много времени и часто оставляет шрамы. В особых случаях лечение небольших неосложненных поражений может включать применение теплых или холодных примочек к ранам для уничтожения паразитов, или антибиотик, известный как паромомицин, может быть нанесен в виде мази непосредственно на раны.
Для людей с кожным лейшманиозом, у которых есть несколько крупных кожных поражений, ослабленная иммунная система или инфицированных видами лейшмании, которые могут потенциально вызывать лейшманиоз слизистой оболочки, лечение может включать различные лекарства, такие как липосомальный амфотерицин В, милтефозин или стибоглюконат натрия.
Лучший вариант лечения лейшманиоза слизистой оболочки не известен. Лечение этого заболевания включает липосомальный амфотерицин В, милтефозин и стибоглюконат натрия. Операция может быть необходима людям с тяжелыми осложнениями слизистых оболочек рта и носа (орофациальная хирургия).
Для людей с лейшманиозом и ВИЧ лечение ВИЧ-инфекции антиретровирусной терапией может улучшить реакцию на антилейшманиальное лечение, избежать или отсрочить рецидивы лейшманиоза и улучшить общую выживаемость.
Профилактика
Профилактика является наиболее эффективным средством борьбы с лейшманиозом. В районах, где, как известно, присутствует лейшманиоз, следует предпринять шаги, чтобы избежать воздействия песчаных мух, особенно от заката до рассвета, с помощью средства от насекомых, содержащего ДЭТА, и одежды, которая закрывает руки и ноги снаружи. Путешественники должны оставаться в хорошо защищенных местах, особенно ночью, когда песчаные мухи наиболее активны. Также следует использовать сетки от насекомых, сетку вокруг кровати и носить одежду, обработанную инсектицидами.
Прогноз
Показатели излечения высоки при использовании соответствующих лекарств, в основном, когда лечение начинается до того, как оно влияет на иммунную систему. Кожный лейшманиоз может привести к обезображиванию.
Смерть обычно вызывается осложнениями (такими как другие инфекции), а не самой болезнью. Смерть часто наступает в течение 2 лет.